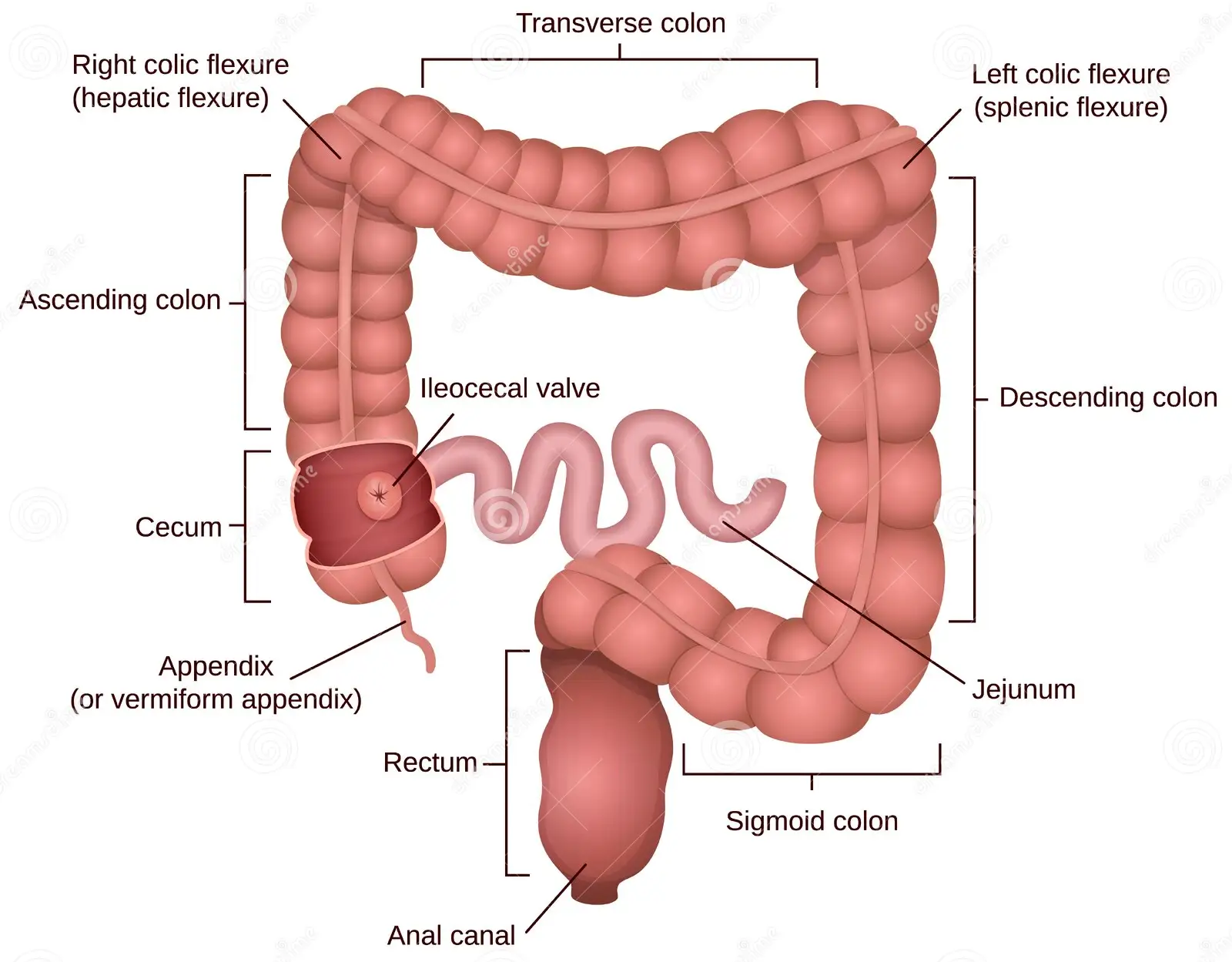

Dl abdo et diarrhée.
Profil typique (surtout viral) :
Dans ce contexte-là, traiter comme une gastro-entérite aiguë non compliquée en restant attentif à la "Phase GEA puis colite":pPlusieurs germes “de colite” peuvent débuter comme une GEA banale :
Typique avec Campylobacter, Salmonella, Shigella, EIEC, parfois STEC…
Donc à J1–J2, penser “GEA aiguë probable” et, 48 h plus tard avec sang + douleurs FID/FIG, penser “colite infectieuse probable”.
Dans ce contexte-là, demander une bio et un scanner (surtout si CRP élevée)
Signes de gravité et/ou de complications à savoir:
fièvre, la tachycardie, la défaillance hémodynamique, les signes d’irritations péritonéale, saignement digestif (TR).
Une poussée sévère de MICI est définie selon les critères de Truelove et Witts et associe
Bon il sont tous graves avec de tels critères....
Les complications suivantes doivent donc être recherchées chez tout patient hospitalisé pour une colite aiguë grave:
– Le mégacolon toxique ou colectasie, défini par un diamètre du côlon transverse supérieur à 6 cm sur un cliché d’abdomen sans préparation couché ou un scanner abdominal, et des signes de toxicité systémiques
– La perforation colique
– Les abcès abdominaux
– L’hémorragie digestive sévère

Un examen d’imagerie doit être réalisé devant toute colite aiguë grave dès l’admission du malade, pour rechercher des signes de gravité ou une complication.
Un scanner abdomino-pelvien recherchant
"Coproculture avec recherche de Clostridium difficile et des ses toxines"
Dès l’admission du malade, la recherche de Clostridium difficile et des ses toxines A et B est indispensable (meme hors TT AB).
Une réactivation du cytomégalovirus (CMV) devra également être recherchée
Enfin,une coproculture avec recherche de bactéries entéropathogènes (Salmonelles, Shigelles, Klebsiella oxytoca, Campylobacter jejuni), un examen parasitologique des selles et une recherche d’amibes à l’état frais en cas de voyage récent (recherche d’amibiase colique) seront effectués systématiquement.
TIORFAN 100 mg, gélule 1 matin midi et soir pendant 5 jours SMECTA 3 g poudre pour suspension buvable en sachet 1 matin midi et soir pendant 5 jours
Le scanner ne peut pas différencier la colite ischémique de la colite infectieuse (plutôt en faveur si hyperleucocytose). On traite donc les cas graves comme si infectieuses en probabiliste.
desH2O potentiellement mortelle
Bolus initial : 500 mL de NaCl 0,9 % ou Ringer Lactate sur 30–60 min
Puis réévaluation : TA, fréquence cardiaque, diurèse, conscience, etc.
Poursuite : 1,5–2 L sur les prochaines 24 h (adapté au poids, aux comorbidités et aux pertes).
Bolus de 20 mL/kg de NaCl 0,9 % ou Ringer Lactate en 15–30 min
exemple : 70 kg → 1,4 L en bolus fractionnés (par 500 mL)
A demander pour les formes graves
C'est probablement une bonne idée de prendre un avis gastro là...
| Agent | Source / Réservoir / Contamination | Incubation (≈) | Tableau clinique / Examens / PEC |
|---|---|---|---|
CLOSTRIDIOIDES DIFFICILE |
Flore digestive, spores de l’environnement. Survient surtout pendant ou après antibiothérapie, hospitalisation, âge > 65 ans, immunodépression, IPP. |
Pendant l’ATB ou dans les semaines qui suivent. |
Diarrhée aqueuse +/- fébrile, douleurs abdominales, hyperleucocytose. Formes graves : colite pseudomembraneuse, mégacôlon toxique, perforation, choc septique. Diagnostic : toxines / PCR dans les selles. PEC : arrêter si possible l’ATB inducteur, réhydratation, isolement contact. Traitement de 1re intention : vancomycine orale ou fidaxomicine (métronidazole seulement formes légères ou en l’absence d’alternative). |
SALMONELLA NON TYPHIQUES |
Œufs (S. Enteritidis) et préparations à base d’œufs crus ou peu cuits, viandes de volailles, produits d’origine animale insuffisamment cuits, contamination croisée. |
6 à 72 h (le plus souvent 12–36 h). |
GEA fébrile avec diarrhée aqueuse +/- sanglante, douleurs abdominales crampoïdes, nausées, vomissements. Évolution spontanément favorable en 3 à 7 jours chez le sujet sain. Formes graves : bactériémie, localisations secondaires (osseuses, endovasculaires…) chez sujet âgé, immunodéprimé, drépanocytaire, etc. Examens : coproculture, hémocultures si fièvre importante ou terrain fragile. ATB non systématique, réservée aux formes sévères ou terrains à risque (céphalosporines de 3e génération, fluoroquinolones, azithromycine selon résistances locales). |
SHIGELLES |
Réservoir strictement humain, transmission féco-orale/manuportée. Eau contaminée, aliments crus (crudités, œufs) manipulés. |
1 à 3 jours (souvent ≈ 48 h). |
Fièvre, vomissements, douleurs abdominales, syndrome dysentérique (selles glairo-sanglantes, purulentes, ténesme, faux besoins). Complications : déshydratation, hyponatrémie, convulsions (enfant), mégacôlon toxique, syndrome hémolytique et urémique. Examens : coproculture, éventuellement hémocultures. ATB systématique (forme invasive) : azithromycine, fluoroquinolone ou céphalosporine de 3e génération selon l’épidémiologie locale. |
CAMPYLOBACTER JEJUNI |
Volailles, lait non pasteurisé, eau contaminée. |
2 à 5 jours. |
Tableau pseudo-grippal fébrile initial puis diarrhée (d’abord aqueuse puis souvent sanglante), douleurs abdominales crampoïdes. Évolution en 4 à 7 jours. Complications : cholécystite, pancréatite, péritonite, arthrites réactionnelles, syndrome de Guillain-Barré, rarement SHU. Examens : coproculture sur milieu sélectif. ATB non systématique (forme bénigne du sujet sain). Indiquée si forme sévère ou terrain fragile : azithromycine (macrolide de choix), fluoroquinolone selon résistances. |
YERSINIA ENTEROCOLITICA |
Eau, fruits de mer, surtout porc (abats), volailles, légumes pré-cuits/pré-coupés, lait cru. |
3 à 7 jours. |
Début brutal avec diarrhée fébrile parfois sanglante, douleurs FID (tableau pseudo-appendiculaire), pharyngite possible. Évolution volontiers prolongée (> 2 semaines). Complications : arthrite réactionnelle (≈ 40 %), érythème noueux, péritonite, mégacôlon toxique, septicémies (avec méningite, endocardite…). Examens : coproculture, hémocultures. ATB si formes sévères ou terrain à risque : fluoroquinolones, cotrimoxazole, céphalosporines de 3e génération. |
LISTERIA MONOCYTOGENES (forme gastro-intestinale) |
Aliments réfrigérés prêts à consommer : charcuteries, fromages au lait cru, produits laitiers non pasteurisés, poissons fumés, produits de la mer, plats cuisinés réfrigérés. |
Forme intestinale : ≈ 24 h (6–72 h). |
Forme intestinale : GEA fébrile avec diarrhée, vomissements, myalgies, généralement autolimitée en 1 à 3 jours chez le sujet sain. Chez la femme enceinte, le sujet âgé ou immunodéprimé : risque de listeriose invasive secondaire (septicémie, méningite, infection materno-fœtale). PEC : réhydratation pour forme purement digestive du sujet sain. Si terrain à très haut risque ou signes systémiques/invasifs : ampicilline (ou amoxicilline) +/- gentamicine. |
VIBRIO PARAHAEMOLYTICUS |
Germe halophile (eau de mer tiède). Poissons et fruits de mer crus ou peu cuits (notamment en zone tropicale/subtropicale). |
4 à 96 h (souvent 12–24 h). |
GEA aiguë avec diarrhée aqueuse, douleurs abdominales, nausées, vomissements, fièvre modérée. Évolution habituellement favorable en quelques jours. Germes à action cytotoxique. ATB réservée aux formes sévères ou aux terrains à risque (fluoroquinolone ou doxycycline). |
STAPHYLOCOCCUS AUREUS (toxine préformée) |
Réservoir humain (portage nasal, cutané). Contamination d’aliments manipulés : produits laitiers, pâtisseries, salades composées, charcuteries, viandes tranchées. |
2 à 4 h. |
Tableau d’intoxication aiguë : vomissements incoercibles, douleurs abdominales, diarrhée liquide non fébrile. Risque de déshydratation et de choc hypovolémique chez le nourrisson et le sujet fragile. Évolution rapidement favorable (< 24–48 h). Antibiothérapie inutile (toxine préformée). |
CLOSTRIDIUM PERFRINGENS (type A, toxi-infection alimentaire) |
Produits cuits, surtout viandes en sauce et plats de collectivité maintenus tièdes/à température ambiante longtemps. |
6 à 24 h (souvent 8–16 h). |
Coliques abdominales et diarrhée aqueuse, parfois fébrile, d’évolution favorable en < 24 h. Rarement entérocolite nécrosante grave avec souches de type C. PEC symptomatique (réhydratation). Antibiothérapie non utile pour la forme banale. |
BACILLUS CEREUS |
Riz, purée, plats réchauffés, légumes germés (soja…). |
Forme émétisante : 1 à 6 h. |
Forme émétisante (toxine thermostable) : vomissements aigus prédominants. Forme diarrhéique (toxine thermolabile) : diarrhée aqueuse profuse pendant 12 à 24 h, douleurs abdominales. Évolution bénigne, traitement purement symptomatique. |
ESCHERICHIA COLI ENTÉROHÉMORRAGIQUES (EHEC / STEC, ex : O157:H7) |
Viande de bœuf hachée peu cuite (hamburger), lait cru et fromages au lait cru, crudités, eau ou jus non pasteurisés, contact animal (fermes pédagogiques). |
3 à 4 jours (extrêmes 1–10 jours). |
Diarrhée initialement aqueuse puis volontiers hémorragique, douleurs abdominales intenses, peu ou pas de fièvre. Complication majeure : syndrome hémolytique et urémique (SHU) surtout chez l’enfant et le sujet âgé (anémie hémolytique microangiopathique, thrombopénie, insuffisance rénale aiguë). Examens : recherche de Shiga-toxine / gènes stx dans les selles, coproculture sur milieux spécifiques. PEC : réhydratation, surveillance rapprochée (fonction rénale, NFS). Éviter antidiarrhéiques et, en règle générale, les antibiotiques (plusieurs travaux suggèrent un risque accru de SHU avec certains ATB). |
VIRUS DE GASTRO-ENTÉRITE (NOROVIRUS, ROTAVIRUS, ADÉNOVIRUS ENTÉRIQUES, ASTROVIRUS) |
Transmission féco-orale, manuportée, aérosols de vomissements. Épidémies en collectivités (crèches, EHPAD, hôpitaux, paquebots…). Norovirus : eau, coquillages crus, aliments manipulés. Rotavirus : surtout transmission interhumaine (nourrisson/petit enfant). |
Norovirus : 12 à 48 h. |
GEA aiguë avec vomissements (souvent au premier plan, surtout chez l’enfant), diarrhée aqueuse, douleurs abdominales, fièvre modérée. Norovirus : tableaux explosifs, très contagieux, durée 1 à 3 jours. Rotavirus : nourrisson/petit enfant, risque de déshydratation sévère (vaccin disponible). PEC : réhydratation (orale ou IV selon gravité), isolement entérique, pas d’ATB ni d’examen complémentaire systématique. |
CIGUATERA |
Intoxication par ciguatoxines : gros poissons de récifs tropicaux (barracuda, mérous, carangues…). TIA/tIAC tropicale après ingestion de poisson de récif. |
Quelques heures (généralement 1 à 6 h). |
Début brutal : diarrhée, vomissements, douleurs abdominales, prurit, myalgies, bradycardie, hypotension. Signes neurologiques : dysesthésies, inversion des sensations chaud/froid, paresthésies des extrémités et péri-orales. Épisodes récurrents possibles plusieurs mois après. PEC essentiellement symptomatique (réhydratation, traitement des troubles neuro-cardio-vasculaires). L’utilisation du mannitol IV est discutée (données hétérogènes). |
CLOSTRIDIUM BOTULINUM |
Toxi-infection alimentaire rare mais grave. Conserves insuffisamment stérilisées (domestiques ++), charcuteries et poissons mal préparés/emballés. |
12 à 36 h, jusqu’à 8 jours. |
Phase digestive initiale (nausées, vomissements, diarrhée ou constipation), puis atteinte neurologique afébrile : diplopie, troubles de la parole et de la déglutition, sécheresse buccale, paralysie flasque descendante pouvant atteindre les muscles respiratoires. Pas de syndrome méningé ni d’atteinte centrale. PEC : hospitalisation en soins intensifs, surveillance respiratoire, ventilation assistée si besoin, administration précoce d’antitoxine botulinique. L’antibiothérapie n’a de place que dans le botulisme par plaie. |
INTOXICATION HISTAMINIQUE (SCOMBROÏDE) |
Poissons riches en histidine mal réfrigérés (thon, maquereau, bonite, etc.). |
10 minutes à 1 h. |
Flush du visage et du cou, prurit, érythème, céphalées, palpitations, +/- hypotension, +/- bronchospasme, nausées, vomissements, diarrhée. PEC : traitement symptomatique, surtout antihistaminiques +/- corticoïdes, bronchodilatateurs si besoin. Évolution rapide vers la guérison. |